Hace tiempo que no escribo sobre tratamientos radioterápicos y he pensado que hoy puede ser un buen día para retomarlos. En esta ocasión os hablaré de la radioterapia tras la prostatectomía. Mi intención más que ser tan extensa como un libro (ya que, para eso están los libros o las guías) es que si sois pacientes, familiares, amigos... que tenéis cerca un tratamiento así os sirva de ayuda para entenderlo algo mejor. ¡Ojalá lo consiga!.
Para empezar, si no sabéis los distintos tipos de cánceres de próstata, con sus grupos de riesgo y las opciones de tratamiento que hay para cada caso, os recomiendo que echéis un vistazo a este post: "Decidir" donde lo explico. Dicho ésto, a por el tema en cuestión.
Como bien sabéis, y si no es así os lo digo ahora, los oncólogos radioterápicos/radioterapeutas/oncólogos radioterapeutas o como queráis llamarnos no diagnosticamos el cáncer, sino que a nosotros los pacientes nos llegan diagnosticados y eso, en casos como el cáncer de próstata, tiene un contra y es que muchos pacientes se operan sin saber absolutamente nada de la radioterapia como alternativa de tratamiento a la cirugía.
Hay comités de tumores donde nos reunimos los oncólogos, radiólogos, patólogos, urólogos... para decidir el tratamiento a seguir con cada paciente pero si creéis que si por ahí se pasan todas las próstatas que se diagnostican os diría eso de "no me llames iluso porque tenga una ilusión..." Realmente es prácticamente imposible hacer eso con la cantidad de cánceres de próstata que se diagnostican, pero son demasiadas las veces que, cuando me llega un tratamiento postoperatorio (adyuvante), me pregunto por qué no le tratamos de primeras con radioterapia. En fin, es lo que hay y todavía hay muchos urólogos muy quirúrgicos y reacios a ofrecer la radioterapia si ven un paciente joven, sin comorbilidad asociada, con buen estado general, delgado...
Hace un par de semanas en uno de esos comités uno de los urólogos lo dijo "gordo, diabético, mayor..., ¿cómo no fue a radioterapia de inicio?" Además, si se dice eso de "Si tras la cirugía te queda enfermedad tienes la raditoerapia, pero tras la radioterapia es difícil una cirugía de rescate" (pocos se meten), entiendo que muchos pacientes ni se la planteen. Pero la finalidad de esta entrada no era desahogarme por mi día a día en el mundo de la radioterapia en el cáncer de próstata así que mejor paro y retomo el tema en cuestión.
Hace un par de semanas en uno de esos comités uno de los urólogos lo dijo "gordo, diabético, mayor..., ¿cómo no fue a radioterapia de inicio?" Además, si se dice eso de "Si tras la cirugía te queda enfermedad tienes la raditoerapia, pero tras la radioterapia es difícil una cirugía de rescate" (pocos se meten), entiendo que muchos pacientes ni se la planteen. Pero la finalidad de esta entrada no era desahogarme por mi día a día en el mundo de la radioterapia en el cáncer de próstata así que mejor paro y retomo el tema en cuestión.
El PSA tiene una vida media de unos 3 días, por lo que sus niveles han de ser indetectables en el plazo de semanas tras una buena prostatectomía (< 0,1 ng/ml). Si no es así, su persistencia implica la presencia de enfermedad residual.
Cuando hablamos de radioterapia tras la prostatectomía podemos encontrarnos dos situaciones fundamentales:
Cuando hablamos de radioterapia tras la prostatectomía podemos encontrarnos dos situaciones fundamentales:
1. Radioterapia postoperatoria/adyuvante: Cuando, como dicen en la guía NCCN del cáncer de próstata, existen factores adversos que suelen llevar a la recomendación de una radioterapia:
- Un borde (margen quirúrgico) positivo.
- Afectación extracapsular (T3a) y/o
- Afectación de las vesículas seminales (T3b).
2. Radioterapia de rescate, por recidiva bioquímica, definida como:
- PSA > 0,4 ng/ml (tras uno previo indetectable) ó
- 2 determinaciones consecutivas con niveles > o = a 0,2 ng/ml.
Si bien los resultados de varios estudios (EORTC 22911; SWOG8794, ARO 96-02/AUO 09/95) defienden el uso de la radioterapia adyuvante frente a la de rescate, ninguno aborda la radioterapia de rescate temprana, cuando el PSA todavía es bajo (ideal si es < o = 0,6 ng/ml).
Se trata de un tema que continúa siendo controvertido y lo que hemos de tener siempre presente es que hay que individualizar los tratamientos. Existen casos donde por edad, comorbilidad, pronóstico vital... se valora la observación o el bloqueo hormonal (hormonoterapia, HT) como única opción terapéutica y cuando el único factor de riesgo es ser pT3a o pT3b y tienen una normalización del PSA tras la cirugía, la indicación es algo más dudosa y puede optarse por la observación, la RT o la HT.
En cuanto a cómo es el tratamiento radioterápico en estos casos, a la hora de definir nuestros volúmenes de tratamiento (CTV: Clinical Target Volumen y PTV: Planning Target Volume) hemos de tener presente que la movilidad del lecho quirúrgico es similar a la de la próstata.
En función de las Tablas de Partin y las Fórmulas de Roach (Riesgo de afectación ganglionar = [2/3 x PSA] + [10 x (GS - 6)]) procederemos a la irradiación pélvica si no se ha realizado una buena linfadenectomía y el riesgo de afectación es elevado (>15%). Por lo demás procederemos a irradiar el lecho quirúrgico (ubicación de la próstata y vesículas seminales) así como el área sospechosa de bordes afectos hasta llegar a una dosis de 66 - 70 Gy a un fraccionamiento diario convencional de 1,8 - 2 Gy/fracción, (a nivel del drenaje linfático, si lo hemos de tratar, daremos una dosis de 45 -50 Gy a ese mismo fraccionamiento).
Se trata de un tema que continúa siendo controvertido y lo que hemos de tener siempre presente es que hay que individualizar los tratamientos. Existen casos donde por edad, comorbilidad, pronóstico vital... se valora la observación o el bloqueo hormonal (hormonoterapia, HT) como única opción terapéutica y cuando el único factor de riesgo es ser pT3a o pT3b y tienen una normalización del PSA tras la cirugía, la indicación es algo más dudosa y puede optarse por la observación, la RT o la HT.
En cuanto a cómo es el tratamiento radioterápico en estos casos, a la hora de definir nuestros volúmenes de tratamiento (CTV: Clinical Target Volumen y PTV: Planning Target Volume) hemos de tener presente que la movilidad del lecho quirúrgico es similar a la de la próstata.
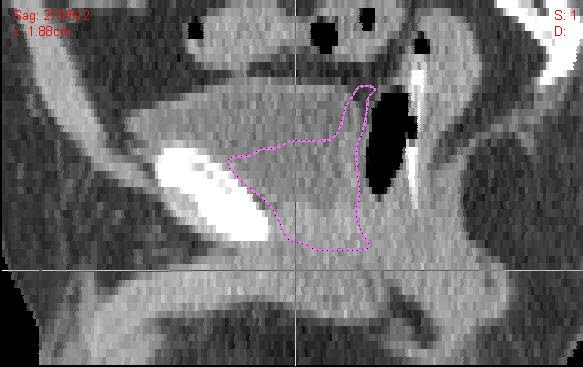 |
| Atlas de la RTOG para RT postoperatoria |
En caso de que exista una recidiva macroscópica (nódulo visible en lecho de prostatectomía, adenopatía...), si el paciente lo tolera y no desarrolla efectos secundarios importantes se puede llegar a subir la dosis hasta más de 80 Gy. (Además, se pueden valorar rescates con otras técnicas como puede ser la braquiterapia de alta tasa...)
Respecto a la tolerancia de estos tratamientos realizados tras la cirugía he de deciros que suelen llevarse peor que cuando les tratamos de inicio con radioterapia y dependen mucho de la situación basal de la que parta el paciente en el momento de iniciar la radioterapia (parece lógico, ¿no?).
Para mí el mayor problema de la cirugía es que tiene un riesgo de incontinencia importante y, cuando el paciente queda incontinente, si bien con el paso del tiempo, la rehabilitación del suelo pélvico... suele mejorar, si cuando empieza la radioterapia continúa incontinente no sólo no mejorará sino que la dosis que recibirá la vejiga (a pesar de las nuevas técnicas más conformadas como son la IMRT, la IGRT...) será mayor y, por lo tanto, el riesgo de complicaciones agudas y, fundamentalmente tardías (cistitis rádica) también aumentará.
Por cosas como ésta, cuando vamos a daros radioterapia sobre la zona de la pelvis (como es el caso de los pacientes prostáticos), os recalcamos tanto en la importancia de beber agua antes del tratamiento. A más llena tengáis la vejiga, la dosis que recibirá será menor y al final tendréis menos efectos secundarios.
Luego está el tema del recto y las asas intestinales con el riesgo de rectitis, diarreas... (y no sólo agudas sino también tardías, pasados los 6 meses de finalizado el tratamiento). Conviene que tengáis un ritmo gastrointestinal normal pero a veces es imposible y lo del enema diario yo no lo veo... (¡menudo sufrimiento!)
Si os sirve de algo, en mi corta experiencia con mis pacientes prostáticos (operados o no), gracias al uso de técnicas como la IMRT las toxicidades son menores, y lo noto mucho cuando me refiero a la toxicidad gastrointestinal, así que espero no agobiaros si leéis ésto y encima sois pacientes que os váis a tratar con radioterapia adyuvante tras una prostatectomía, porque:
- Las dosis que se necesitan son menores.
- Las técnicas cada vez son mejores y nos ayudan a escalar la dosis en caso de considerarlo necesario evitando los efectos secundarios como los que os acabo de mencionar.
Sobre la necesidad de bloqueo androgénico u hormonoterapia asociada a la radioterapia no voy a decir nada más, creo que ya he dicho demasiado y se trata de otro tema controvertido (en menudo berenjenal me metí yo sola al decidir escribir esta entrada...).
Y sí, sé que tampoco me he metido en el tema de la impotencia en los pacientes prostatectomizados que precisan de una radioterapia postoperatoria. Aunque creo que un urólog@ abordaría este tema mucho mejor que una servidora, en un futuro intentaré escribir algo (sobre todo cuando se trata de pacientes que sólo reciben radioterapia).
Para terminar os dejo una presentación sobre el caso inverso, la recidiva bioquímica tras radioterapia, que hice hace unos años siendo residente y quizás pueda orientaros a día de hoy también:
Y la canción de hoy no podía ser otra:
PD1: Todo ésto es mi visión basada en mis conocimientos y mi corta experiencia, queda mucho que explicar sobre tantas cosas y es tan controvertido el tema que sólo quiero deciros que espero que la entrada no ofenda a nadie y sea de utilidad para alguien.
PD2: Al final no llegué a la longitud de un libro pero... ¡¡¡a poco!!! Perdonadme
